Røde flag eller blot differentialdiagnostik? Hvad er evidensen for og anvendeligheden af test for alvorlig patologi (røde flag) blandt idrætsaktive med rygsmerter?
Forfattere:
Samuel Krogh Pedersen (PT, M.Sc-stud) 1, Jonas Damgaard-Iversen (PT, M.Sc-stud) 1, Sabina Vistrup (MD, Ph.d-stud)2, Christian Lund Nørgaard Straszek (PT, M.Sc, Ph.d-stud) 1 2 3, Morten Høgh (PT, Ph.d) 1 4
Kontaktperson: Samuel Krogh Pederen, samuelkroghpedersen@gmail.com, 24915798
Affiliering:
1 Institut for Medicin og Sundhedsteknologi ved Aalborg Universitet, Aalborg, Danmark, 2 Center for Almen Medicin ved Aalborg Universitet, Aalborg, Danmark, 3 Fysioterapeutuddannelsen ved UCN i Aalborg, Aalborg, Danmark, 4 FysioDanmark Aarhus.
Kære læser: Åben artiklen i Word her, hvis du ønsker direkte links til studierne i tabel 1 og 2. Hvis ikke kan du læse videre herunder:
Formålet med denne artikel er både at beskrive den kliniske brugbarhed af ”røde flag” og at diskutere, hvor meget man kan stole på disse test, set med idrætsmedicinske øjne, når alvorlig patologi skal udelukkes. Artiklen gennemgår evidensen for anvendeligheden af kliniske fund til hvert af følgende fire domæner: Fraktur, malignitet, infektion og cauda equina. Afslutningsvist diskuteres konceptet ’røde flag’ over for generel differentialdiagnostik.
Når en idrætsudøver henvender sig med rygsmerter, er det god klinisk praksis at vurdere risiko for alvorlig patologi og henvise til videre udredning ved mistanke1. Traditionelt set er dette blevet gjort i form af screening for ”røde flag”. Et rødt flag er en klinisk observation, der indikerer øget risiko for alvorlig patologi som årsag til rygsmerter og kategoriseres inden for fire domæner: Fraktur, malignitet, infektion og cauda equina syndrom (CES)2. De røde flag udgør derfor de kliniske fund, der tilsammen skal øge mistanke for, at patienten har en alvorlig patologi.

Observationer, som indgår i gruppen af røde flag, varierer fra land til land, hvilket vidner om, at røde flag mangler konsensus3. Flere systematiske reviews har desuden vist, at røde flag hverken er særligt gode til at identificere eller udelukke alvorlig patologi2 4 5 6 7 8.
Manglen på præcision i de røde flag kan derfor føre til ukvalificeret tryghed såvel som unødvendig brug af skanninger, blodprøver m.v.9. I begge tilfælde kan det have negative konsekvenser for patienten 2 6. Flere steder i litteraturen frarådes det derfor også ukritisk at viderehenvise på baggrund af røde flag2 6 10 11
Den diagnostiske nøjagtighed for røde flag angives typisk i Likelihood ratios (LR), der er udregnet som forholdet mellem sensibilitet og specificitet. På den måde er LR ikke påvirket af en lav prævalens og derfor anvendeligt ved røde flag 12. Jo højere sensibiliteten for en test er, desto højere bliver den positive likelihood ratio (LR+) og dermed testens kapacitet til at øge sandsynligheden for tilstedeværelse af alvorlig patologi. Samtidig falder risikoen for falsk-positive svar, og det er mere sandsynligt, at det positive svar siger noget om en patient med alvorlig patologi end en uden. Det modsatte er gældende ved negative svar, hvor en høj 11specificitet giver en lavere negativ likelihood ratio (LR-) og dermed evnen til at sænke sandsynligheden for tilstedeværelse af alvorlig patologi 12.
Som nævnt ovenfor er den diagnostiske nøjagtighed af røde flag generelt lav og estimaterne for LR upræcise. I to studier, hvor patienterne havde mindst et rødt flag, var forekomsten af falsk-positive svar hhv. 92,6%13 og 80,4%14. Modsat havde 64% af patienter med bekræftet spinal malignitet ingen røde flag, dvs. falsk-negative svar13. Eller sagt i kliniske termer; forekomst af et enkelt rødt flag hverken styrker eller reducerer risikoen for alvorlig patologi.
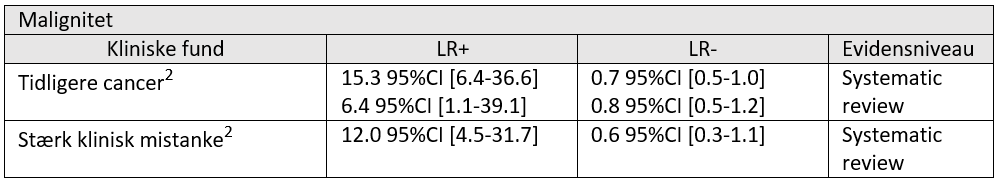
Det betyder dog ikke, at man ikke kan øge chancerne for at finde alvorlig patologi. Men litteraturen synes at indikere, at det bør ske på baggrund af kombinerede kliniske fund. Herunder ses de kliniske fund, der synes at have nogen støtte i litteraturen (baggrunden for disse kan findes i tabel 1).
Faktabokse: Oversigt over evidensbaserede kliniske fund (test, historik og symptomer), der øger risikoen for alvorlig patologi




Baseret på ovenstående foreslår vi, at der bør ske en generel ændring i, hvordan mange klinikere forstår konceptet bag de røde flag. Vi mener, at det er utilstrækkeligt at benytte ”røde flag” som en generisk check-liste, da netop risikoen for falsk-positive svar er høj. I stedet anbefaler vi, at undersøgelse for alvorlig patologi bør ske som ved al anden differentialdiagnostik, dvs. på baggrund af en konkret vurdering af de patologiske funds relevans og styrke, som skal opvejes over for patientens symptomer og historik.
I en netop publiceret artikel foreslår forfatterne en praktisk metode til håndtering af mistanke om alvorlig patologi, hvor der ud fra fire risikokategorier er forslag til handling. Og selvom artiklen fortsat bruger ”røde flag” fra anamnese og undersøgelse, lægger de op til en langt højere grad af klinisk ræsonnering fremfor blind tiltro til en liste af røde flag 15.
Fraktur og idræt
Idrætsaktive indgår på lige fod med ikke-idrætsaktive i samfundet (og i videnskabelige undersøgelser af røde flag), hvorfor det ikke vides, om der skulle være forskel på prævalensen af malignitet og cauda equina fra den generelle befolkning til den idrætsaktive del. I relation til denne artikel antages det, at andelen af idrætsaktive mennesker udgør en stor gruppe, og der ikke vil ses relevante forskelle i forekomsten af maglinitet og cauda equina.
På trods af den immunsupprimerende effekt, der flere steder er beskrevet ved nogle former for idræt – fortrinsvis udholdenhedssport – er der ikke noget i litteraturen, der tyder på, at denne entydigt skulle give øget risiko for infektion ud over i luftveje og hudbarriere 16 17 18. Derfor vil vi herefter afgrænse til kun at beskæftige os med fraktur og idræt.
Forekomsten af frakturer i ryggen varierer muligvis mellem idrætsaktive og baggrundsbefolkningen, hvor der er forskel i typer af frakturer ud fra forskellige sportsgrene. Samtidig ses der aldersmæssig spredning mellem idrætsrelaterede frakturer og ikke-idrætsrelaterede.
Som ved idrætsmedicin generelt er det derfor vigtigt for klinikeren at sætte sig ind i hvilke type skader, der er hyppigst forekommende inden for pågældende idræt19. Det antages fx, at risikoen for akutte frakturer i columna er større i fx ski-, ride- og motorsport, hvor pedikel-, kompression- og burstfrakturer hører til de hyppigste, og det lader til at toppe hos udøvere i alderen 20-39 år 20 21 22 23. Studier på baggrundsbefolkningens risiko for spinale frakturer omfatter typisk voksne med en gennemsnitsalder på mere end 40 år, og frakturerne ses overvejende hos mennesker med osteoporotiske tilstande24 25.
Andre studier har set på risikoen for stressfrakturer i form af arkolyse/spondylolistese hos unge (<25 år) udøvere med mange ekstension/rotationsmomenter som fx gymnaster og finder generelt, at risikoen er øget 26 27 28. Nogle forfattere mener endda, at forekomsten af arkolyse og spondylolistese er flere gange højere ved disse idrætsaktive end baggrundsbefolkningen 27 28. Arkolyse er et eksempel på en fraktur, hvor patienten ofte ikke har et eneste af ovenstående røde flag, men alligevel er en forholdsvis hyppig skade, der er vigtig at erkende, for at denne ikke udvikler sig til spondylolistese.
Studierne på frakturer hos idrætsaktive vidner om, at anvendelse af enkeltstående kliniske tegn i den diagnostiske proces er forbundet med høj risiko for falsk-negative eller falsk-positive fund. Derfor bør det tilstræbes at bruge en kombination af fund og valide tests for at øge den diagnostiske nøjagtighed, som ses godt eksemplificeret i evidensen for underekstremitetsfrakturer. Eksempelvis er sandsynligheden for frakturer i henholdsvis knæ og ankel lille såfremt Ottawa Rules for disse lokationer findes negativ, da disse test har lav LR- og derfor er gode til at udelukke frakturer29 30 (Se Tabel 2).
Frakturer i underekstremiteterne hos idrætsudøvere
Vi har i dette afsnit været nødsaget til at fokusere på underekstremiteten, da der ikke foreligger relevante systematiske reviews vedrørende kvaliteten af studierne på overekstremiteterne.
Ekstremitetsfrakturer er ikke ualmindeligt inden for idrætsverdenen, og den anatomiske lokalisation af frakturer vil ofte være forbundet med belastningsmomenterne i den specifikke idrætsgren. Når der er tale om alvorlige ustabile og eventuelt åbne frakturer er diagnosen ofte ligetil (fx formforandringer eller en entydig anamnese med højenergi traumer og akut, specifik smerte). Derimod kan stabile traumatiske frakturer og stressfrakturer være vanskeligere for klinikeren at diagnosticere, og ofte ender klinisk diagnosticeret stress-fraktur ud i reduktion af smertefuld aktivitet kombineret med ”vent-og-se”, hvis ikke det vurderes, at der er risiko for forværring.
Der kan spekuleres på, hvorvidt stress-frakturer reelt dækker over en veldefineret patologi eller, om en del af problemet med den høje risiko for falsk-positive svar kan skyldes, at smerterne ikke relaterer direkte til en målelig patologi i fx periosten. Derimod vil enhver inflammatorisk proces være i stand til at sensibilisere de perifære nerver i fx periosten, hvilket vil lede til hyperalgesi og dermed positivt test-svar i forbindelse med smerteprovokation. Såfremt dette er tilfældet, vil en spekulativ, men rationel og logisk, tilgang til klinisk test ved mistanke om fraktur i højere grad lægge vægt på den strukturelle integritet af knoglen (fx stress-test) fremfor smerteprovokation alene. Dette fremtvinger naturligvis en ny problematik i form af risiko for at forværre skaden i forbindelse med test, hvorfor idrætsmedicineren/-fysioterapeuten skal være særligt opmærksom på ustabile frakturer, men klinisk erfaring – ikke smerteprovokationstest – må formodes at spille en væsentlig rolle.
Sammenfattende konkluderes det, at ideen med at anvende en generisk liste med såkaldte røde flag ikke længere kan betragtes som best practice, da det ikke ser ud til at udelukke eller øge chancen for at identificere alvorlig patologi. I stedet bør klinikeren triagere udøveren, der henvender sig med smerte, således at alvorlige patologier vurderes selvstændigt og med brug af kombinationer af test, før det besluttes, om yderligere udredning er nødvendig.
Tabel 1: Oversigt over likelihood ratio og kliniske fund/røde flag
Rde Flag Eller Blot Differentialdignostik Full Text



Tabel 2: Oversigt over likelihood ratio og kliniske test for fraktur i underekstremiteterne


*LR+ udregnet fra sensibilitet/(1-specificitet)
**LR- udregnet fra (1-sensibilitet)/specificitet
Referencer
- Sundhedsstyrelsen. Nationale kliniske retningslinier for nyopståede lænderygsmerter. Sundhedsstyrelsen. 2019.
- Verhagen AP, Downie A, Maher CG, Koes BW. Most red flags for malignancy in low back pain guidelines lack empirical support: A systematic review. Pain. 2017;158(10):1860-1868. Accessed Apr 22, 2020. doi: 10.1097/j.pain.0000000000000998.
- Parreira PCS, Maher CG, Traeger AC, et al. Evaluation of guideline-endorsed red flags to screen for fracture in patients presenting with low back pain. Br J Sports Med. 2019;53(10):648-654. Accessed Apr 24, 2020. doi: 10.1136/bjsports-2018-099525.
- Dionne N, Adefolarin A, Kunzelman D, et al. What is the diagnostic accuracy of red flags related to cauda equina syndrome (CES), when compared to magnetic resonance imaging (MRI)? A systematic review. Musculoskelet Sci Pract. 2019;42:125-133. Accessed Apr 22, 2020. doi: 10.1016/j.msksp.2019.05.004.
- Downie A, Williams CM, Henschke N, et al. Red flags to screen for malignancy and fracture in patients with low back pain: Systematic review. BMJ. 2013;347:f7095. Accessed Apr 17, 2020. doi: 10.1136/bmj.f7095.
- Williams CM, Henschke N, Maher CG, et al. Red flags to screen for vertebral fracture in patients presenting with low-back pain. Cochrane Database Syst Rev. 2013(1):CD008643. Accessed Apr 19, 2020. doi: 10.1002/14651858.CD008643.pub2.
- Yusuf M, Finucane L, Selfe J. Red flags for the early detection of spinal infection in back pain patients. BMC Musculoskelet Disord. 2019;20(1):606. Accessed Apr 24, 2020. doi: 10.1186/s12891-019-2949-6.
- Henschke N, Maher CG, Ostelo, Raymond W. J. G., de Vet, Henrica C. W., Macaskill P, Irwig L. Red flags to screen for malignancy in patients with low-back pain. Cochrane Database Syst Rev. 2013(2):CD008686. Accessed Apr 24, 2020. doi: 10.1002/14651858.CD008686.pub2.
- Jenkins HJ, Downie AS, Maher CG, Moloney NA, Magnussen JS, Hancock MJ. Imaging for low back pain: Is clinical use consistent with guidelines? A systematic review and meta-analysis. Spine J. 2018;18(12):2266-2277. Accessed Apr 22, 2020. doi: 10.1016/j.spinee.2018.05.004.
- Cook CE, George SZ, Reiman MP. Red flag screening for low back pain: Nothing to see here, move along: A narrative review. Br J Sports Med. 2018;52(8):493-496. Accessed Apr 22, 2020. doi: 10.1136/bjsports-2017-098352.
- Grunau GL, Darlow B, Flynn T, O’Sullivan K, O’Sullivan PB, Forster BB. Red flags or red herrings? redefining the role of red flags in low back pain to reduce overimaging. Br J Sports Med. 2018;52(8):488-489. Accessed Apr 22, 2020. doi: 10.1136/bjsports-2017-097725.
- Grimes DA, Schulz KF. Refining clinical diagnosis with likelihood ratios. Lancet. 2005;365(9469):1500-1505. Accessed May 24, 2020. doi: 10.1016/S0140-6736(05)66422-7.
- Premkumar A, Godfrey W, Gottschalk MB, Boden SD. Red flags for low back pain are not always really red: A prospective evaluation of the clinical utility of commonly used screening questions for low back pain. J Bone Joint Surg Am. 2018;100(5):368-374. Accessed Apr 22, 2020. doi: 10.2106/JBJS.17.00134.
- Henschke N, Maher CG, Refshauge KM, et al. Prevalence of and screening for serious spinal pathology in patients presenting to primary care settings with acute low back pain. Arthritis Rheum. 2009;60(10):3072-3080. Accessed Apr 22, 2020. doi: 10.1002/art.24853.
- Finucane LM, Downie A, Mercer C, et al. International framework for red flags for potential serious spinal pathologies. J Orthop Sports Phys Ther. 2020:1-23. Accessed May 24, 2020. doi: 10.2519/jospt.2020.9971.
- Nieman DC. The immune response to prolonged cardiorespiratory exercise. Am J Sports Med. 1996;24(6 Suppl):98. Accessed Apr 24, 2020.
- Harris MD. Infectious disease in athletes. Curr Sports Med Rep. 2011;10(2):84-89. Accessed Apr 24, 2020. doi: 10.1249/JSR.0b013e3182142381.
- Moreira A, Kekkonen RA, Delgado L, Fonseca J, Korpela R, Haahtela T. Nutritional modulation of exercise-induced immunodepression in athletes: A systematic review and meta-analysis. Eur J Clin Nutr. 2007;61(4):443-460. Accessed Apr 24, 2020. doi: 10.1038/sj.ejcn.1602549.
- Ball JR, Harris CB, Lee J, Vives MJ. Lumbar spine injuries in sports: Review of the literature and current treatment recommendations. Sports Med Open. 2019;5(1):26. Accessed Apr 17, 2020. doi: 10.1186/s40798-019-0199-7.
- Bigdon SF, Gewiess J, Hoppe S, et al. Spinal injury in alpine winter sports: A review. Scand J Trauma Resusc Emerg Med. 2019;27(1):69. Accessed Apr 29, 2020. doi: 10.1186/s13049-019-0645-z.
- Ishimaru D, Matsumoto K, Ogawa H, Sumi H, Sumi Y, Akiyama H. Characteristics and risk factors of spinal fractures in recreational snowboarders attending an emergency department in japan. Clin J Sport Med. 2016;26(5):405-410. Accessed Apr 30, 2020. doi: 10.1097/JSM.0000000000000267.
- Singh R, Bhalla A, Ockendon M, Hay S. Spinal motocross injuries in the united kingdom. Orthop J Sports Med. 2018;6(1). https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5768286/. Accessed May 20, 2020. doi: 10.1177/2325967117748644.
- Siebenga J, Segers MJM, Elzinga MJ, Bakker FC, Haarman, Henk J. T. M., Patka P. Spine fractures caused by horse riding. Eur Spine J. 2006;15(4):465-471. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3489311/. Accessed May 20, 2020. doi: 10.1007/s00586-005-1012-5.
- Huang P, Anissipour A, McGee W, Lemak L. Return-to-play recommendations after cervical, thoracic, and lumbar spine injuries. Sports Health: A Multidisciplinary Approach. 2016;8(1):19-25. https://journals.sagepub.com/doi/full/10.1177/1941738115610753. doi: 10.1177/1941738115610753.
- Wong CC, McGirt MJ. Vertebral compression fractures: A review of current management and multimodal therapy. Journal of multidisciplinary healthcare. 2013;6(default):205-214. https://www.ncbi.nlm.nih.gov/pubmed/23818797. doi: 10.2147/JMDH.S31659.
- Thomas RE, Thomas BC. A systematic review of injuries in gymnastics. Phys Sportsmed. 2019;47(1):96-121. Accessed Apr 30, 2020. doi: 10.1080/00913847.2018.1527646.
- Grødahl LHJ, Fawcett L, Nazareth M, et al. Diagnostic utility of patient history and physical examination data to detect spondylolysis and spondylolisthesis in athletes with low back pain: A systematic review. Man Ther. 2016;24:7-17. Accessed May 1, 2020. doi: 10.1016/j.math.2016.03.011.
- Alqarni AM, Schneiders AG, Cook CE, Hendrick PA. Clinical tests to diagnose lumbar spondylolysis and spondylolisthesis: A systematic review. Phys Ther Sport. 2015;16(3):268-275. Accessed May 1, 2020. doi: 10.1016/j.ptsp.2014.12.005.
- Beckenkamp PR, Lin CC, Macaskill P, Michaleff ZA, Maher CG, Moseley AM. Diagnostic accuracy of the ottawa ankle and midfoot rules: A systematic review with meta-analysis. Br J Sports Med. 2017;51(6):504-510. Accessed Jun 12, 2020. doi: 10.1136/bjsports-2016-096858.
- Bachmann LM, Haberzeth S, Steurer J, ter Riet G. The accuracy of the ottawa knee rule to rule out knee fractures: A systematic review. Ann Intern Med. 2004;140(2):121-124. Accessed Jun 12, 2020. doi: 10.7326/0003-4819-140-5-200403020-00013.
- Mugunthan K, Doust J, Kurz B, Glasziou P. Is there sufficient evidence for tuning fork tests in diagnosing fractures? A systematic review. BMJ Open. 2014;4(8):e005238. Accessed Jun 12, 2020. doi: 10.1136/bmjopen-2014-005238.
- Reiman MP, Goode AP, Hegedus EJ, Cook CE, Wright AA. Diagnostic accuracy of clinical tests of the hip: A systematic review with meta-analysis. Br J Sports Med. 2013;47(14):893-902. Accessed Jun 12, 2020. doi: 10.1136/bjsports-2012-091035.





